Sindrome della permeabilità intestinale – scopri cos’è e quali sono le cause
La sindrome della permeabilità intestinale è una delle principali cause di malattie e disfunzioni nella società moderna, pari ad almeno il 50% delle malattie croniche, come confermato dai test di laboratorio.
 In questa condizione, l’epitelio sui villi dell’intestino tenue si infiamma e si irrita, il che consente alle tossine del metabolismo e microbiche di giungere al flusso sanguigno. Questo evento compromette il fegato, il sistema linfatico e la risposta immunitaria compreso il sistema endocrino.
In questa condizione, l’epitelio sui villi dell’intestino tenue si infiamma e si irrita, il che consente alle tossine del metabolismo e microbiche di giungere al flusso sanguigno. Questo evento compromette il fegato, il sistema linfatico e la risposta immunitaria compreso il sistema endocrino.
Le malattie autoimmunitarie più incurabili sono causate da questo esatto meccanismo, in cui il corpo attacca i suoi stessi tessuti.
È spesso la causa primaria delle seguenti condizioni comuni: asma, allergie alimentari, sinusite cronica, eczema, orticaria, emicrania, colon irritabile, fibromialgia e disturbi articolari infiammatori tra cui l’artrite reumatoide sono solo alcune delle patologie che possono avere origine la permeabilità intestinale. Essa contribuisce anche alla sindrome premestruale, ai fibromi uterini e fibroma al seno.
La sindrome della permeabilità intestinale è spesso la vera base per la sindrome da stanchezza cronica e per le deficienze immunitarie pediatriche.
Sta raggiungendo proporzioni epidemiche nella popolazione. Storicamente, le tossine intestinali potevano entrare nel flusso sanguigno solo attraverso un trauma, per esempio con la spada o la lancia.
Al di fuori di un trauma, il corpo ha mantenuto una barriera selettiva meravigliosamente efficace nell’intestino tenue, che permette alle sostanze nutritive di entrare, ma che tiene fuori i rifiuti metabolici e le tossine microbiche rampanti nell’intestino.
Cos’ha comportato questo cambiamento?
In primo luogo l’abuso di antibiotici, secondariamente i farmaci anti-infiammatori non steroidei (Aspirina, Ibuprofen, Motrin, Aleve e Advil), la pillola anticoncezionale e molti altri, perché brutalmente infiammano il rivestimento intestinale, causando un allargamento degli spazi tra le cellule e a volte emorragia.
Altre cause comuni sono la chemioterapia, l’eccesso di alcol, la formaldeide inalata, gli allergeni alimentari, lo stress emotivo, le allergie e il microbiota indebolito.
Il primo antibiotico, la penicillina, non è entrato in commercio fino al 1939. A partire dagli anni ’50 e ’60 , l’uso di antibiotici è stato freneticamente prescritto per ogni infezione e infiammazione, in particolare per le infezioni dell’orecchio, la bronchite e il mal di gola.
È tristemente ironico che la maggior parte di queste infezioni siano di natura virale, e non solo sono gli antibiotici dannosi, ma sono anche inutili. Gli antibiotici devono essere considerati una medicina a livello di ricovero in ospedale, quando i batteri sono entrati nel sangue, nelle ossa, o negli organi.
 Gli antibiotici danneggiano il microbiota
Gli antibiotici danneggiano il microbiota
Gli antibiotici creano i danni in due modi. Il primo è distruggendo batteri benefici. Nell’intestino tenue e crasso vivono oltre cinquecento tipi diversi di batteri benefici. Questi batteri svolgono centinaia di funzioni necessarie per mantenere il metabolismo sano e la risposta immunitaria.
Attraverso le secrezioni di enzimi, i batteri trasformano i rifiuti metabolici e microbi prima di essere eliminati dal corpo. Questi rifiuti sono detriti cellulari, ormoni, rifiuti chimici, la bile, gli accumuli di pus, le tossine virali, le tossine batteriche, ecc…
Ad esempio: il corpo crea bile non solo come lubrificante per svuotare i rifiuti fuori del fegato, ma anche per disintossicare molti dei prodotti tossici che si accumulano. La bile, tuttavia, è estremamente dannosa per l’epitelio dell’intestino crasso.
Quando la bile entra nell’intestino tenue attraverso il dotto biliare, i batteri benefici rompono i sali biliari in un composto meno tossico, rendendoli meno pericolosi dal momento in cui raggiungono l’intestino crasso.
Quando prendi antibiotici distruggi questi batteri ed i sali biliari entrano liberamente e danneggiano l’intestino crasso. Credo che questo contribuisca in modo significativo all’alta incidenza di cancro al colon che affligge la società di oggi, ma ci vorrebbero degli studi al riguardo.
I batteri benefici scompongono anche le secrezioni ormonali che passano dal fegato all’intestino tenue. Se ti mancano i batteri per abbattere gli estrogeni e la permeabilità intestinale è stata alterata, potresti assorbire gli estrogeni nel loro stato originale.
Il corpo li depositerà nelle aree sensibili, come le mammella, l’utero, o le ovaie, contribuendo, se non provocando, fibromi e tumori. Lo stesso scenario è responsabile anche della sindrome premestruale.
La mucosa sana permette ai nutrienti di passare e la barriera blocca l’ingresso di tossine.
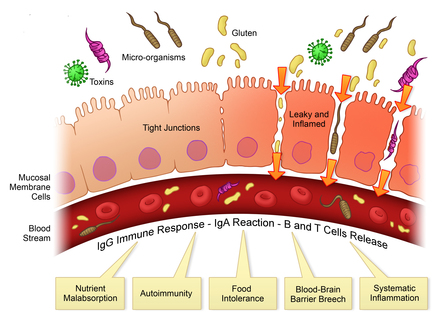
Con l’intestino permeabile la barriera è disfunzionale, blocca le sostanze nutritive ai villi danneggiati mentre permette alle tossine di entrare nel flusso sanguigno.
Gli Antibiotici Promuovono Le Infezioni
Un altro modo con cui gli antibiotici arrecano danno all’intestino, è favorendo la crescita di batteri, virus, funghi patogeni e lieviti patogeni. Un corso di 7 giorni di antibiotici arreca un danno tale al microbiota che possono volerci settimane, mesi o fino a due anni per tornare allo stato originario. Il problema non sta tanto nel fatto che tanti batteri benefici vengo eliminati, ma che in questo lasso di tempo quelli offensivi iniziano a occupare zone dell’intestino dove non dovrebbero stare o che prima appartenevano ai batteri benefici. Ed è qui che iniziano i problemi. Questo evento, più di ogni altro, contribuisce alla sindrome della permeabilità intestinale. In un intestino tenue sano l’epitelio mantiene le giunzioni cellulari strette costituendo la barriera intestinale coinvolta nell’assorbimento e scomposizione dei cibi assieme a molti altri meccanismi importanti. Oltre alla barriera intestinale, ne esiste anche una chimica nel muco che contiene agenti immunitari, che neutralizzano qualsiasi tossina con cui viene a contatto.
Gli elementi patogeni portano una secrezione di aldeide, che fa sì che le piccole cellule epiteliali dell’intestino si riducano. Questo permette alle tossine intestinali di infiltrarsi attraverso l’epitelio e nel sangue. La barriera secondaria e gli agenti immunitari nel muco epiteliali rimangono l’unico agente per la neutralizzazione.
Infine, il sistema immunitario diventa esausto e perde questa sfida.
Il danno causato da questi organismi offensivi è che la barriera epiteliale intestinale, consentendo l’assorbimento di agenti tossici e sostanze chimiche prodotte all’interno dell’intestino stesso, li fa entrare nel flusso sanguigno e loro vanno ad influenzare numerosi organi, compreso il cervello.
Le allergie: il fattore che complica tutto
Quando l’ integrità della barriera intestinale è stata compromessa le tossine intestinali non sono i soli agenti patogeni ad essere assorbiti. Con la permeabilità intestinale infatti i nutrienti possono essere assorbiti prima di essere completamente digeriti. La risposta immunitaria del corpo, attraverso specifici indicatori di antigene-anticorpo, considererà questi alimenti come invasori.
Ogni volta che un particolare cibo tocca gli epiteli si accende allora una risposta immunitaria infiammatoria che causa ulteriori danni al rivestimento epiteliale. Quello che era iniziato come una irritazione causata da un organismo patogeno con restringimento delle cellule ora è stato complicato con infiammazione attiva ogni volta che quel particolare alimento viene mangiato.
Le allergie alimentari sono un problema secondario comune alle infezioni e, se presenti, manterranno l’intestino permeabile, anche se gli organismi patogeni sono stati debellati.
Le allergie alimentari più comuni sono da prodotti lattiero-caseari, da uova, grano, mais, fagioli di soia (soprattutto), crostacei e noci. Ci sono raramente vere e proprie allergie a base di carne, riso, miglio, verdure o frutta, anche se un’allergia all’aglio non è rara.
Dobbiamo distinguere tra una vera allergia – ciò che provoca una reazione infiammatoria di istamina nel sito degli epiteli del tenue (SI) – dalle intolleranze alimentari che possono causare sintomi di disagio, ma raramente sono dannose.
Le intolleranza alimentari si manifestano a causa di una bassa acidità di stomaco o secrezione pancreatica di enzimi e dalla permeabilità intestinale.
Il ruolo del fegato e il sistema linfatico
Le tossine metaboliche e microbiche che entrano nel flusso sanguigno a causa della permeabilità intestinale finiscono nel fegato, che ha il compito di disintossicare e scaricare i prodotti di scarto che riceve. In condizioni normali il fegato deve solo elaborare i rifiuti metabolici giornalieri creati dalle attività delle cellule e degli organi.
Immaginate l’ulteriore carico creato dal rilascio di gravi tossine intestinali su base regolare. Arriva un punto in cui il fegato diventa saturo: non può disintossicare ulteriormente i prodotti di scarto e questi ritornano nella circolazione sanguigna.
I microbi crescono e si sviluppano, quindi ci può essere gonfiore linfatico cronico, specialmente nei bambini. Dopo un certo periodo di tempo le tossine cominceranno a usare come sede il tessuto connettivo intorno ai muscoli e alle articolazioni, causando fibromialgia, o nelle cellule, comportando mutazioni genetiche e anche, alla lunga, il cancro.
Stress per il sistema immunitario ed endocrino
Il sistema immunitario è sollecitato in tre modi principali. Innanzitutto nella mucosa intestinale. Visto che le tossine e gli antigeni alimentari si sfregano contro la mucosa, il sistema immunitario si mobilita per neutralizzare le tossine. Normalmente gran parte di questo lavoro sarebbe stato fatto da batteri benefici, ma questi probabilmente sono stati distrutti dagli antibiotici.
Quando le tossine arrivano alla mucosa intestinale, il corpo le etichetterà come IgA (SIgA), quindi chiederà ai macrofagi e altri globuli bianchi a consumare le tossine.
Il secondo fattore di stress avviene per il fegato e il sistema linfatico che, quando vengono sovraccaricati, attivano il sistema immunitario. Il terzo fattore di stress è una conseguenza: più la risposta immunitaria diminuisce, più i microbi (virus, batteri e funghi) si moltiplicano, consentendo uno stato cronico di infezione.
L’organo più importante nella produzione di agenti immunitari sembrano essere le ghiandole surrenali e la sindrome della permeabilità intestinale diminuisce lentamente la funzione surrenale. Nelle fasi iniziali e centrali, vi è in realtà un eccesso surrenale, misurato in un’eccessiva produzione di cortisolo conosciuto come l’ormone dello stress. Alla fine, i livelli di cortisolo lentamente iniziano a decadere fino ad arrivare all’esaurimento fisico.
Il ruolo del tratto digestivo
Gli organismi patogeni fioriscono quando il terreno nell’intestino lo favorisce con un pH intestinale non abbastanza acido. Tante persone usano antibiotici o seguono vari tipi di protocolli per uccidere questi organismi, ma con scarsi risultati, perché tornano a ricrescere. Fino a che non si crea un ambiente sfavorevole per la diffusione di organismi patogeni attraverso un pH intestinale acido, questi organismi continueranno a proliferare indisturbati.
Gli antibiotici sono la causa principale del cambiamento del nostro mondo interiore. Uccidendo i batteri che formano acidità (come per esempio i lattobacilli che producono acido lattico) l’ambiente diventa alcalino, il che promuove Candida.
Antibiotici e malattie croniche riducono la produzione di acido dello stomaco, contribuendo alla alcalinità dello stesso e consentendo anche scarso assorbimento dei nutrienti. In realtà, molte persone con permeabilità intestinale sono malnutriti e perdono peso, non importa quanto sano il cibo mangiano o quante calorie assumono.
L’idea che una semplice integrazione di Lactobacilli sia sufficiente dopo aver preso gli antibiotici è un po’ delirante. La maggior parte dei lattobacilli assunti attraverso un integratore non sopravvivono nell’intestino, a causa del terreno povero e della temperatura dell’intestino troppo bassa. Giusto per assicurarsi di avere una piena comprensione della gravità della permeabilità intestinale, qui di seguito una sintesi:
-
quando l’intestino è infiammato non produce enzimi digestivi per digerire gli alimenti correttamente o assorbire i nutrienti in modo corretto. Il risultato può risultare in indigestione con gas e gonfiore, chiamata sindrome dell’intestino irritabile (IBS);
-
quando grandi particelle di proteine non digerite vengono assorbite, allergie alimentari e nuovi sintomi si manifestano (ad esempio IBS, malattie della colecisti, artrite o fibromialgia);
-
quando l’intestino è infiammato le proteine di trasporto sono danneggiate, così si sviluppano malassorbimento di nutrienti e carenze. Queste carenze rallentano la capacità dell’intestino di guarire e si possono verificare un numero qualsiasi di altri sintomi (per esempio la carenza di magnesio può indurre spasmi intestinali, la carenza di cromo induce livelli elevati di colesterolo o desiderio di zucchero, la carenza di zinco induce prostatite o mancanza di formazione di acido);
-
quando i percorsi di disintossicazione dell’intestino sono compromessi, la sensibilità chimica può sorgere. Inoltre, la fuoriuscita di tossine che sovraccaricano il fegato rendono l’organismo meno in grado di gestire gli agenti chimici comuni negli alimenti, nell’acqua e nell’aria. Questo porta all’intolleranza di molti alimenti che prima non creavano sintomi, perché il sistema di disintossicazione dell’intestino (il fegato) non è in grado di far fronte alle centinaia di additivi chimici, coloranti, conservanti e pesticidi comuni nei nostri cibi;
-
quando il rivestimento dell’intestino è infiammato, il rivestimento intestinale protettivo degli anticorpi intestinale può perdersi. Con la perdita della immunoglobulina secretoria A (SigA) il corpo diventa più vulnerabile alle infezioni nell’intestino da batteri, virus, parassiti e funghi che diventano anche resistenti alle cure;
-
ironia della sorte, più resistenti gli organismi diventano, più è forte la terapia di antibiotici prescritta dal medico, con conseguente più crescita eccessiva di organismi resistenti. Come questi organismi indesiderati crescono, l’intestino diventa più infiammato e con infiltrazioni, iniziando un circolo vizioso di peggioramento della condizione e delle principali cause di tante malattie incurabili;
-
quando il rivestimento intestinale è infiammato i microrganismi patogeni possono traslocare. In altre parole, possono passare dalla cavità intestinale nel flusso sanguigno e causare un infezione altrove nel corpo, compreso il cervello. Questa è spesso la causa misteriosa e non diagnosticata di infezioni nei denti e nelle gengive, nelle ossa, nella prostata , nella vescica e nel seno;
-
gli antigeni alimentari che fuoriescono attraverso la parete intestinale a volte possono adattarsi agli antigeni dei tessuti. Gli anticorpi protettivi attaccheranno gli antigeni, come dovrebbero, ma anche i tessuti causando ulteriori danni. È il motivo per cui le malattie autoimmuni iniziano. Il morbo di Crohn, la Colite Ulcerosa, la Celiachia, il lupus, la sclerosi multipla, l’artrite reumatoide, la miocardite, l’irite e la tiroidite sono alcuni dei membri di questa sempre crescente categoria di malattie autoimmuni misteriosamente incurabili.
Conclusione sulla permeabilità intestinale
L’intestino è come per un albero le radici: quando le radici iniziano ad ammalarsi, tutto l’albero si ammala. Oggi sappiamo che il deterioramento di quest’organo così complesso è l’inizio di molte malattie. Quindi per ricostruire la propria salute, invece di concentrarsi sui sintomi, bisogna impegnarsi a correggere queste disfunzioni nel tratto digestivo attraverso un regime alimentare appropriato, assieme a un cambiamento dello stile di vita.
Referimenti:
- Cariello R. Intestinal permeability in patients with chronic liver diseases: Its relationship with the aetiology and the entity of liver damage. Dig Liver Dis. 2010 Mar;42(3):200-4
- Fasano A. Zonulin, regulation of tight junctions, and autoimmune diseases. Ann N Y Acad Sci. 2012 Jul; 1258(1): 25–33
- Kosewicz M. Gut Microbiota, Immunity, and Disease: A Complex Relationship. Front Microbiol. 2011; 2: 180
- Charles N. Antibiotic Use and the Risk of Crohn’s Disease. Gastroenterol Hepatol (N Y). 2013 Jun; 9(6): 393–395
- Rottem M. Asthma as a paradigm for autoimmune disease. Int Arch Allergy Immunol. 2003 Nov;132(3):210-4
- Okada H. The ‘hygiene hypothesis’ for autoimmune and allergic diseases: an update. Clin Exp Immunol. 2010 Apr; 160(1): 1–9
- Gyongyi S. Gut-Liver Axis and Sensing Microbes. Dig Dis. 2011 Apr; 28(6): 737–744
- Giannelli V. Microbiota and the gut-liver axis: Bacterial translocation, inflammation and infection in cirrhosis. World J Gastroenterol. 2014 Dec 7; 20(45): 16795–16810
- Vetrano S. The lymphatic system controls intestinal inflammation and inflammation-associated Colon Cancer through the chemokine decoy receptor D6. Gut. 2010 Feb;59(2):197-206
- Deitch EA. Role of the gut lymphatic system in multiple organ failure. Curr Opin Crit Care. 2001 Apr;7(2):92-8

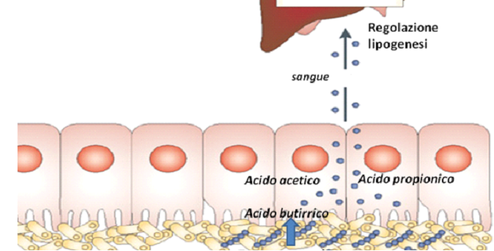 Gli antibiotici danneggiano il microbiota
Gli antibiotici danneggiano il microbiota





Lascia un Commento
Vuoi partecipare alla discussione?Sentitevi liberi di contribuire!